
(3)后果:
①组织灌注不足:由于心肌收缩不全及严重心律不齐可引起心排出量大大下降,在外周血管代偿不足的情况下就发生血压下降,微循环血液淤滞,此时常不可避免地要发生代谢性酸中毒。
②低氧血症:由于低心排出量造成肺泡通气量-血灌注的比例异常,终可导致功能下降;同时由于肺动静脉分流增加,使大量肺动脉血混入肺静脉内,以致动脉血氧分压下降。
低氧血症,心血管功能低下与组织灌流不足三者构成恶性循环,最后可导致重要器官的功能衰竭。
2.维持有效的呼吸除原有肺疾患外,复苏过程中常出现呼吸功能不全,在心跳恢复后几小时内也常因肺损伤、胸壁损伤、脑损伤或心衰等原因使呼吸不能立即恢复正常。此时应持续给氧,尤其在急性心肌梗死后或合并低心排出量的更属必要。在有条件的情况下还应做胸透的检查。一般在肺损伤中,较常见的是肺水肿:
(1)肺水肿时表现:患者常突然出现严重的呼吸困难、不能平卧、胸前紧迫感、烦躁不安、紫绀、咳大量粉红色泡沫样痰、肺部满布湿罗音。动脉血氧张力通常是低的。尽管无效死腔增加,但动脉血CO2常常正常或下降,只是在严重肺水肿时CO2分压才增高,此时常预示病情的恶化。
(2)肺水肿的原因:当心跳骤停时,由于心房压力突然升高,可以引起肺水肿,此外,引起肺水肿最常见的原因是急性左心衰竭。其它如心肌梗死、二尖瓣或主动脉瓣疾患,以及输液过度、肺毛细血管床减少的疾患等都可促使肺水肿的发生。这些情况下造成肺水肿的直接因素是肺血流量增加,引起肺毛细血管的过度扩张,最后导致肺毛细血管静力压过高,当大于血浆胶体渗透压(3.33kPa(25mmHg))时,液体渗透到肺间质就可引起肺水肿。如果此时因缺氧性损害肺毛细血管通透性增加,则更易发生肺水肿。此外,昏迷或脑损伤时,丘脑下部缺氧,可以引起肺静脉痉挛,造成毛细血管床压力增高;同时,由于交感神经兴奋,外周血管收缩,大量血液涌向肺循环,也易引起肺水肿。总之,心跳骤停后的肺水肿,其原理并不完全清楚。可能系多种因素所致。详见成人呼吸窘迫综合征。
(3)肺水肿的后果:肺水肿分间质性和肺泡性两型,后者常自前者发展而来,临床上很难分清两个阶段。二者引起的后果是一致的。
①严重的低氧血症:由于肺间质内液体增多,使肺泡、毛细血管壁增厚,不但引起气体弥散困难;还可造成肺泡通气-血灌流的紊乱,从而增加了无效死腔,以致大量未经氧合的血液流回左心。同时肺动脉-静脉分流增加,也更进一步加重了动脉血氧不饱和状态,结果动脉血氧分压下降,肺泡气-动脉血氧分压差也增大。严重的低氧血症还可导致心律紊乱。
②呼吸困难和/或窒息:由于肺泡及气管内液体增多,以及气管粘膜极度充血、水肿,同时还可合并支气管痉挛,造成呼吸阻力增加,以致发生通气困难。严重时可由于窒息而引起死亡。
③增加右心负荷:肺血管周围包围着液体,因而增加了肺血管的抵抗力,所以右心室的负荷增加,有时可引起右心室衰竭。
3.神经系统功能的恢复在及时而有效的复苏后,意识常很快恢复。心脏复跳后1-2小时意识仍不恢复者,通常有两个原因:①脑损伤;②脑血流供应不足,此时多不可避免地合并脑水肿,可在几小时内或2-3日达到高峰,于5日后脑水肿逐渐减退和消失。
(1)急性脑损伤的表现:缺氧轻时可出现不安、定向力丧失、意识朦胧等。一般脑循环完全停止5-10秒钟就可发生晕厥;停止10-15秒钟以上可发生昏迷及抽搐、肢体强直或驰缓性瘫痪、瞳孔散大等。个别还可出现反应性高热。现按其临床经过分为三期:
①昏迷期:皮层受缺氧影响发生广泛性抑制,若抑制涉及皮层下和脑干时,病员可呈深度昏迷(各种深、浅反射消失,肌张力减退且可不对称,呼吸异常等)。脑缺氧轻时,短暂昏迷后即清醒,严重时昏迷可持续数日、数周后逐渐进入去皮层综合征期。
②去皮层综合征期:此时大脑皮层仍处于抑制状态。皮层下及脑干部分因受伤较轻,抑制逐渐解除,瞳孔、角膜、咽或咳嗽等反射可逐渐出现,肌张力增高,各种腱反射活跃或亢进,并可出现病理反射,但无意识存在。大部分病例经进一步抢救可好转,个别病例可长期维持此状态。
③恢复期:此时皮层抑制基本解除,意识活动相继出现,智力逐渐恢复正常。个别病例可残留中枢局部损害的功能障碍如失明、失语、失听、瘫痪等症状。但经刻苦锻炼后仍可能痊愈。
(2)脑水肿:在脑水肿开始前就可因脑内血管扩张充血而出现脑体积增大,颅内压增高的症状,但脑水肿系指脑实质细胞肿胀、或/和组织间液含量增加的情况。
①表现:由于颅内压增高,引起脑血管张力增加及脑膜紧张,常可出现头痛。当脑水肿剌激了延脑的呕吐中枢时,可引起有不伴恶心的喷射状呕吐。此外,由于脑细胞缺氧、缺血,可出现皮层机制抑制的障碍,可出现中枢神经系统代偿性的反应,表现为血压升高,心率减慢,呼吸深而慢等症状。此时眼底检查常出现视网膜及视乳头水肿;外观可出现球结膜水肿、两眼外突等现象。
②病因及发病原理:心跳骤停后的完全缺氧或复苏后的脑“无再流”现象都易并发脑水肿。此外,急性颅脑损伤、毒物中毒时也可伴有脑水肿。脑水肿的发病原理远未搞清。但如及时预防脑水肿及纠正酸中毒,可进一步减少脑组织损伤,避免复苏后的脑后遗症。近年来对脑水肿的发病原理有以下几点看法:
a 脑细胞的肿胀:灰质水肿主要发生在神经胶质细胞,而损伤的神经元并不肿胀。正常时神经元与周围的星形细胞毛细血管三者构成一个功能单位,即血脑屏障。星形细胞在其中起着“代谢桥”的作用,主动传递葡萄糖物质给神经元。神经胶质细胞对缺氧耐受性很强,其耗氧量仅为神经元的1/50。当缺氧或/和细胞内酸中毒抑制神经元活动时,星形细胞的代谢反而增强,使原供应神经元的葡萄糖转而合成类糖元物质。大量类糖元之积聚增加了星形细胞的渗透压,因而星形细胞吸水、肿胀甚至破裂。此过程开始得很早,在缺氧13分钟后,可出现星形细胞肿胀,肿胀的神经胶质细胞通过压迫,阻断血循环可“绞死”损伤的神经元,从而加重了缺氧损伤的不可逆性。从开始的脑血管麻痹发展到脑水肿压迫引起的脑血流下降约需数小时,类糖元的逐步积累正好解释脑水肿的缓慢发生过程。此外,由于钠泵破坏,Na+转移到细胞内,也使脑细胞的含水量增加,尤其是胶质细胞膜对水和电解质渗透性较高,所以更易发生细胞内水肿。
b 细胞外液容量增多:主要发生在白质。当脑血管麻痹时,脑血管丧失了舒缩反应时的缓冲作用,使毛细血管的静压力增加;此外,缺氧时毛细血管内皮受损害;CO的积聚也可使脑毛细血管的通透性增加,导致大量液体漏到细胞外,造成细胞间液含量增加。
③后果:
a 脑循环障碍:星形细胞肿胀及细胞外液量的增加均可压迫脑内的小血管,使管腔变狭窄。更重要的是完全缺氧十几分钟后,脑毛细血管内皮因缺氧而变性、肿胀、血流不通畅,并可有微血栓形成,这些因素都严重地引起脑循环的障碍,使呼吸循环功能进一步受抑制,结果脑细胞缺氧更加恶化,形成恶性循环(见图16-1)。严重时患者可出现去大脑强直现象及两侧病理反射阳性,瞳孔扩大,对光反应迟钝等,此时常说明脑水肿,氧已波及到脑干功能。
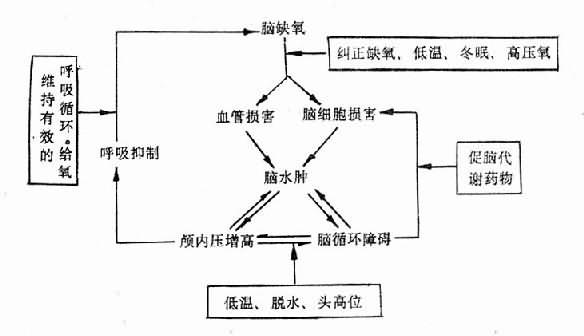
图16-1 脑水肿时的恶性循环
脑循环的恢复过程较慢,常常在循环重建30-40分钟后,脑组织才逐步获得较充分的血流灌注,缺氧缓解。
b 脑疝:颅内压急剧增高可导致突然脑疝形成,使呼吸骤停,同时出现一侧或两侧的瞳孔继续扩大、严重威胁生命。
c 脑细胞坏死:由于脑循环不足及脑组织水肿造成的血氧弥散障碍。最终引起局部酸性代谢产物堆积:它们可损害氧化酶系统的功能,并使线粒体、溶酶体膜通透性增加,释出蛋白酶、核酸酶等,使细胞发生自溶,产生不可逆的坏死病灶,表现为神经系统的各种定位症状。
④防治原则:高压氧气治疗,可改善脑组织缺氧状态,并减少脑血流之需要量,从而对防治脑水肿有良好作用。低温可以降低脑代谢率,并可降低颅内压(体温每下降1℃可使颅内压下降约5.5%),是极其有效的防治脑水肿的方法。此外,脱水疗法减少脑组织水份、减轻脑组织病变、降低颅内压等也有很显著的效果。
4.保护肾功能心跳恢复后,就应及时考虑保护肾脏。首先,复苏后的低血压(低于8kPa(60mmHg))可使肾血流急剧下降,引起肾皮质缺血、缺氧,从而导致肾功能衰竭。所以减少复苏后其它系统的合并症,对保护肾脏有很大意义。
反之,只有具有良好功能的肾脏,才能很好的利尿脱水,减轻脑水肿,改善体内酸中毒及高血钾等症状,从而巩固复苏的效果。