
由囊后滋养体增殖的虫体群大多在回盲部或少数在乙状结肠引起原发病灶。除重症者外,原发灶仅局限于粘膜层,肠窥镜观察为稍隆起的充血小灶,中央常有针尖状溃破口。无细菌伴发感染时周围无明显炎症反应。在急性病例,增殖的滋养体能突破粘膜肌层,在疏松的粘膜下层繁殖扩展,引起液化坏死灶,形成口小底大的烧瓶样溃疡。在溃疡处可查见滋养体(图10-3)。溃疡间的粘膜常正常,甚至与机体的修复机制并存,这与菌痢引起的弥漫性病灶迥然不同。继发溃疡的好发部位以回盲部及乙状结肠最多,结肠的弯曲部分次之。病大小自数毫米至十多毫米不等,若有细菌伴发感染,则镜检可见坏死灶的外围有多量中性粒细胞浸润。重症病例则溃疡可深入肌层,或邻近的溃疡互相融合,致使大片粘膜脱落,因而阿米巴溃疡具有较大穿孔肌层,轻症或亚急性病例的肠壁损害可有粘膜微小溃疡至肉芽肿样溃疡的各种不同类型。慢性病例由于粘膜增生可出现阿米巴肿(amoeboma)。在肠粘膜下层或肌层的阿米巴滋养体可侵入静脉,随血流截留于肝窦,引起继发性阿米巴病。初起为多发性坏死小灶,与病灶外围的白细胞浸润构成肝炎期。根据宿主的机体状况,其中的一个或偶尔多个小灶融合而发展为肝脓肿。脓肿的中央为含酱色性状的坏死区,滋养体则聚集在炎症病灶外围与正常组织交界的部位(脓肿壁)。大的肝脓肿可发展至婴儿头颅大小。此外痢疾阿米巴也可经血路或直接经膈向胸腔穿破入肺而致肺脓肿;侵入纵隔、心包甚至脑、脾等部位引起局部脓肿,但甚为少见。肝脓肿腹壁穿孔部位,手术切口或会阴附近的皮肤也可被侵袭而发生阿米巴皮肤溃疡;如累及生殖器官则可引起阿米巴性阴道炎或前裂腺炎等。
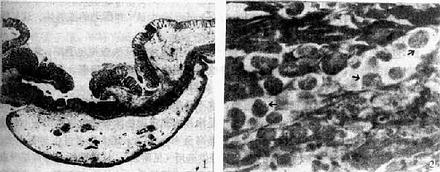
图10-3阿米巴痢疾肠壁溃疡切片
1.示口小底大型溃疡; 2.示溃疡组织内阿米巴滋养体( ↑)
(采 Markell等)
阿米巴病的临床表现较多变化,常有迁延现象,即病程延长,症状隐显无常。按WHO建议的临床分型可分为无症状的带虫感染和有症状的侵袭性感染。前者占90%以上,绝大多数系复合体中非侵袭种的感染。后者又分肠阿炎巴病(包括阿米巴痢疾、肠炎,阿米巴肿,阿米巴性阑尾炎等)和肠外阿米巴病(包括阿米巴肝、肺、脑脓肿及皮肤阿米巴病等)两类。典型的阿米巴痢疾以常伴有腹绞痛及里急后重、含脓血糖液便的急性腹型的痢疾已不多见,大多表现为亚急性或慢性迁延性肠炎,可伴有腹胀、消瘦、贫血等。肠外阿米巴病以阿米巴肝脓肿最多见,系血行播散,好发于肝右叶,常伴肠阿米巴病史,大多起病缓慢,有弛张热、肝肿大、肝区痛及进行性消瘦、贫血和营养性水肿等。阿米巴肺脓肿较少见,有肝源性和肠源性。前者多由阿米巴肝脓肿直接穿破所致;后 纱血路传播,病灶不限于右下叶。极少数情况下,肝脓肿可穿入心包、穿破腹壁。肠道阿米巴也可进入肛周、阴道、尿道等引起相应部位的脓肿或炎症。
宿主感染溶组织内阿米巴后可激发体液及细胞免疫应答。应用各种免疫学方法如IHA和ELISA等均可测到阿米巴病患者血中的特异抗体,除各IgG亚类外也有IgM,IgA和IgE。IgE抗体在治愈一年内滴度虽明显跌降,但仍维持高于正常值数倍达10年以上,而IgM和IgE则多数于治愈90天内回复至原有水平。若病后3个月IgM和IgE才出现或重新出现,提示预后不良。除血清抗体以外,约80%的阿米巴病患者还可测到以IgA为主体的粪抗体(copro-antibodies)。实验研究表明,抗阿米巴抗体的水平与保护作用并不一致,而感染所激发的细胞免疫在抗虫机制中起重要作用。已证明侵袭型阿米巴的虫体可溶性抗原可以活化从阿米巴病人分离的淋巴细胞,分泌含丰富γ-干扰素的细胞因子,进而活化巨噬细胞和中性粒细胞,使增强吞噬力,产生超氧化物,杀伤滋养体,在体外还可抑制阿米巴蛋白质及DNA的合成。但是,阿米巴病的早期,细胞免疫多呈抑制状态,到后期才转化为有免疫保护性。这是因为阿米巴的抗原组成中含有激发免疫抑制的决定簇,在疫苗研制中应引起特别注意。此外,生活的溶组织内阿米巴具有独特的逃避宿主免疫攻击的机制,例如致病型阿米巴滋养体对补体介导的溶解作用具抵抗力;滋养体还可利用质膜能运动的特点把结合于虫体表面的抗体,不断地被一种“帽化”(capping)机制(即把复合物集中并向后移动),通过uroid区周期性地由体表脱落而被清除。
实验诊断
1.病原检查
确诊肠阿米巴病的方法,常用的有粪便检查、人工培养和肠镜活组织检查或刮拭物涂片检查。
⑴粪便检查:
1)生理盐水涂片法:适用于急性痢疾患者的脓血便或阿米巴肠炎的稀便,主要检查活动的滋养体,但标本必须新鲜,送检越快越好,置4℃不宜超过4~5小时。典型的阿米巴痢疾粪便为酱红色粘液样,有腥臭味。镜检可见粘液里含很多粘集成团的红细胞和较少的白细胞,有时可见棱形结晶(Charcot-Leyden crystal)和活动的滋养体。这些特点可与细菌性痢疾的粪便区别。
2)包囊浓集法:对慢性患者的成形粪样,亦可用直接涂片法查找包囊期,常作碘液染色以显示细胞核,便于鉴别诊断。但包囊检查可用浓集法提高检出率。常用的方法有硫酸锌浮集聚法和汞碘醛离心沉淀法(MIFC,详附录)。
临床上多见的不典型迁延型阿米巴病,常不易在粪便内找到病原体。据分析,无症状患者或病变局限于盲肠和升结肠者,常规湿涂片或固定染色涂片的一次检出率不超过30%,间隔一天以上的3次送检,阳性率可提高至60~80%,送5次者可达90%以上。
⑵人工培养:已有多种改良的培养基可供选用(见附录)。从粪便标本分离培养虫体的诊断常规都用有菌培养,但一般在多数亚急性或慢性病例的检出率不高,故培养法似不宜用作常规检查。无共生物培养需特种培养基和技术要求,宜用于研究。
⑶组织检查:借助乙状结肠镜或纤维结肠镜直接观察粘膜溃疡并作活检或刮拭物涂片的检出率最高,约85%的痢疾患者可用此法检出。活体标本必须取材于溃疡边缘,脓腔穿刺亦应取材于壁部,并注意脓液性状特征。
病原检查要特别注意盛器洁净及病人服药和治疗措施的影响。某些抗生素,杀虫药物,泻剂、收敛剂,高、低渗灌肠液,钡餐以及自身尿液污染均可使滋养体致死而干扰病原体的检出。
2.免疫诊断 由于阿米巴病的病原查诊容易漏检与误诊,免疫学诊断虽属间接的辅诊手段,却具有很大的实用价值。自60年代阿米巴无共生物培养建立和特异单克隆抗体问世后,提供了溶组织内阿米巴纯抗原和优质工具抗体,国内外陆续发展了多种免疫诊断方法。近年以酶联免疫吸附试验(ELISA)的各种改良法应用较多。大体上,特异循环抗体的检测在肝脓肿患者的检出率可高达95%~100%,侵袭型肠病患者85%~95%,而无症状带虫者仅10%~40%,滴度视病情可不一致,但脓肿大者多为高滴度。因此血清学诊断仅对急性发病患者有较大的辅助诊断价值,血清流行病学调查中,人群抗体滴度的消长水平可提示地区发病情况。单克隆抗体和DNA探针杂交技术的应用为探测宿主血液和排泄物中的病原物质提供了特异、灵敏并能抗干扰的示踪工具。应用单克隆抗体检测粪便、脓液内虫源抗原及DNA探针鉴定粪内虫种均已见有报告。
流行病学
阿米巴病呈世界性分布,全球高发地区位于墨西哥、南美洲东部、东南亚,西非等,地处北纬10°至南纬10°之间的热带和亚热带地区,平均感染率在20%以上,个别地区如埃及可达57%~87%。据报告,我国近年的人群感染率在0.7%~2.17%之间,大多见于经济条件、卫生状况、生活环境较差的地区,农村高于城市。随着改革形势的推进,我国全民的生活卫生水平有所提高,除个别边远地区外,典型的急性阿米巴病例已属少见,多数为散在分布的迁延型患者或带虫者。目前,我国的肠阿米巴病发病率低于肝脓肿的发病率。在欧美则高发人群主要为男性同性恋者和旅游者。在全球近5亿感染者中,侵袭型的发病患者约占10%,肠阿米巴病的发病率为阿米巴肝脓肿的5~50倍,后者的病死率为2%~10%,爆发性阿米巴肠炎则高达70%,估计每年死亡人数仅次于疟疾和血吸虫病,列为世界上死于寄生虫病的第三位。医学全在.线提供
阿米巴病的传染源主要为粪便里持续有包囊排出的带虫者。包囊在外环境具较强的生存力,在潮湿低温环境可存活12天以上,水中可活9~30天,但以干燥、高温和化学药品的抗力不强,却可无损伤地通过蝇或蟑螂的消化道。阿米巴滋养体在体外极易死亡,无传播作用。溶组织内阿米巴没有重要的保虫宿主,人群的感染主要通过人际经口传染,主要传播环节是被含有包囊的粪便污染的水源。居民点的水源被污染常酿成该地区的爆发流行和异乎寻常的高感染率;其次是手指、食物或用具的被污染;卫生习惯不良的带虫者是危险的传染源,蝇及蟑螂等昆虫也能对包囊起一定的传播作用。由于缺乏有效的获得性免疫,患过阿米巴病的人仍是易感者。易感性与性别,年龄无相关性,流行统计中的男性高发现象,多与生活习惯和职业等因素有关。
防治原则
根据溶组织内阿米巴须通过宿主粪便排出的大量包囊污染水源食物而传播的特点,其防治措施应侧重于几个方面:
1.查治病人和带虫者以控制传染源,特别要发现和治疗从事饮食工作的包囊携带者及慢性患者,必要时应予鉴别虫种,决定治疗对策。抗虫治疗目前以甲硝咪唑(灭滴灵metronidazole)为急性阿米巴病(包括不同部位的脓肿)的首选药物,口服吸收良好,副作用少,但到达结肠浓度偏低,单纯用于治疗带虫者的效果并不理想。根治肠阿米巴病应配伍用喹碘方(chiniofon)、碘氯羟喹(vioform)等对肠腔型阿米巴有效的喹啉类药物。氯喹亦为治疗肠外阿米巴病的有效药物。中药鸦胆子仁、大蒜素、白头翁等也有一定疗效,且副作用小。
2.管理粪便,保护水源为切断阿米巴病传播途径的主要环节。因地制宜进行粪便无害化处理,杀灭其中包囊,并严密防止粪便污染水源,应是防制阿米巴病的关键措施。
3.注意饮食饮水卫生,养成良好个人习惯,消灭害虫,搞好环境卫生,防止病从口入,均属保护易感人群的有力措施。