
二、视野及暗点检查法
视野(visual field):当一眼注视一目标时,除了看清这个注视目标处,同时还能看到周围一定范围内的物体,这个空间范围,叫做视野。它反映黄斑部以外整个视网膜的功能。对劳动、学习和生活都有很大的影响。临床上视野检查对于许多眼病及某些视觉传导路疾患的诊断有重要意义。
正常单眼视野的范围:颞侧约90°以上,下方约70°,鼻侧约65°,上方约55°(后两者由于受鼻梁和上眼睑的影响)。各种颜色视野范围并不一致,白色最大,兰色次之,红色又次之,绿色最小,两眼同时注视时,大部分视野是互相重叠的(图2-3)。
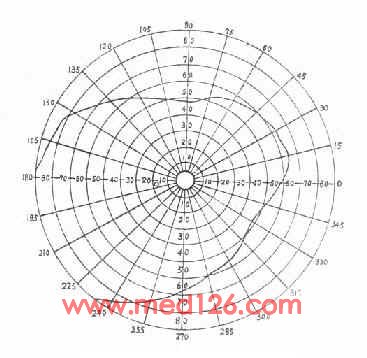
图2-3正常视野图(左眼)
暗点(scoloma):在视野范围内某一孤立的、不能看见的区域,称为暗点。暗点有两种:一种为生理性,称生理盲点,乃是视盘投射在视野上所表现的一个暗点,位于注视点颞侧15°处,,呈竖椭圆形,垂看径7.5°,横径5.5°。另一种为病理性暗点,又可分为阳性和阴性两种。前者自己可以观察到;后者则不能,仅在检查时发现。根据暗点的程度,又可分相对性和绝对性两种,前者能辨别白色视标,但不能准确辨别各种颜色视标;后者根本看不见任何视标。这两种病理性暗点,均系相应部位的眼底或视路疾病所致。
(一)视野检查法
视野检查法分动态与静态检查。一般视野检查属动态,是利用运动着的视标测定相等灵敏度的各点,所连之线称等视线,记录视野的周边轮廓。静态检查则是测定一子午线上各点的光灵敏度阈值,连成曲线以得出视野缺损的深度概念。
1.面对面法(对比法):简单易行,但准确性较差。被检者相对而坐,相距约50cm ,两眼分别检查。检查右眼时,让被检查者用眼罩遮盖左眼,检者闭合右眼,两人相互注视,眼球不能转动。然后检者伸出不断摆动的食、中二指,在被检者与检者的中间同等距离处,分别在上、下、内、外、左上、左下、右上、右下等八个方向,由周边向中心缓慢移动,如果两人同时见到手指,说明被检者的视野是正常的;如果被检者比检者发现手指,则说明被检者视野小于正常。由此检者根据自己的视野(必须是正常的)对比出被检者视野的大概情况。
2.周边视野计检查法(perimetry):视野计形式多样。主要的差别在于背景的形状与视标出现的方式。近年来,一些视野计上已配有电子计算机,可对视野作自动定量的记录。医.学.全.在线.网.站.提供
(1)弧形视野计检查法:有简易型与投射型两种。主要用于检查周边视野,属动态检查。方法是:在自然光线或人工照明下进行,被检者坐于视野计前,下颏固定于颏架上,受检眼正对视野计中心,注视视野计弧上零度处的白色固定目标,另一眼用眼罩遮盖。视野计为180°的弧形,半径为330mm,选用适宜的视标(常用的直径为3或5mm),从圆弧周边向中心缓慢移动。嘱被检者刚一发现视标或辨出颜色时,立即告知。将此时视标在弧上的位置记录在周边视野表上。将圆弧转动30°后再查,如此每隔30°检查一次,直到圆弧转动一圈,最后把各点连接起来,就是该眼的视野范围。一般常检查白色及红色视野。
(2)Goldmann视野计;背景为半径330mm的半球,用六个可随意选用的不同大小光点作视标,光点的亮度可以调节 ,可用来作动态与静态检查。动态检查基本上同弧形视野计法。静态检查是指在经动态检查法中的可疑或查得的缺损部位所在子午线上,每隔2°~10°检查一点,将视野计上的光点视标调到正常人看不见的弱亮度,显示一秒钟,若被检眼也看不到,则间隔3秒钟后再用强一级的亮度显示,依次逐步增加,直到被检眼看见,记录此时所用的光强度,然后用座标记录或将各点连成曲线。由此对视野缺损得出一深度概念,亦即视野的立体检查。不少学者报告,静态视野检查比动态检查有一定的优越性,对一些视网膜变性、黄斑病变、视神经炎等,能查出用一般方法不能查出的视野改变。
(二)暗点
1.平面视野计法(campimetry):用来检查30°以内视野有无异常,主要检查有无病理性暗点。在自然光线下或人工照明下进行。受检者坐在用黑色呢绒制成的平面视野屏前1米处,将下颏固定于颏架上,被检眼注视平面视野计中心的白色固定目标点,另一眼用眼罩遮盖,用适宜的视标(常用直径为2mm),先查出生理盲点的位置和大小,然后在各子午线上由中心到周边,或由周边向中心缓慢移动视标,并在移动中均匀地与进行方向做垂直的轻微摆动,让受检者说出何处看到视标变形、变色或消失,用黑色大头针在视野屏上作出记号。发现暗点后,要围绕此处反复检查,标出其界限,最后把结果描记于平面视野表上。检查时,如查不出生理盲点,则表示检查方法不正确或病员对检查方法还不了解(图2—4)。
2.小方格表(Amsler)法:用以检查中心视野,特别是检查黄斑部早期病变的一种精确方法。它是由一个10cm 见方的黑纸板用白色线条(也可在纸上用黑线)划成5mm见方的小方格,中央划一小点作注视固定点(也可在整个表上划两条对角线,使之在中心固定点处相交,以便有中心暗点的病员固视之用)。检查距离为30cm ,使得每一小格的视角为 1°,而整个表在眼底的形象占据整个黄斑部及其周围的小部分。检查前不应扩瞳或作眼底检查。检查时应询问被检者,能否看清整个表,有些小方格是否感到似有纱幕遮盖,线条是否变色、变形(弯曲或粗细不匀),小方格是否正方形,是否变大变小。并让被检者直接在小格上用铅笔描出弯曲变形的形态,借以判断视网膜黄斑部有无病变及其大致的范围(图2-5)。