
3.当阑尾位于盲肠后,位置固定不易切除时,可切开盲肠外下方的后腹膜[图3 ⑴],再用纱布包住盲肠向上翻转,露出阑尾后,作逆行阑尾切除术。另若阑尾较长伴管端粘连固定,不宜按常规勉强提出末端,改为逆行切除阑尾。先用变止血钳在靠近阑尾根部处穿过其系膜,带过两根4-0号丝线,双重结扎阑尾根部[图3 ⑵]。在结扎远端1cm处夹一把弯止血钳,用刀在止血钳与结扎线之间切断。阑尾残端消毒处理后,根据具体情况行荷包缝合包埋或褥式缝合包埋。再用弯止血钳向阑尾尖端方向分段钳夹、切断阑尾系膜[图3 ⑶]最后切除阑尾,一一结扎近端阑尾系膜。
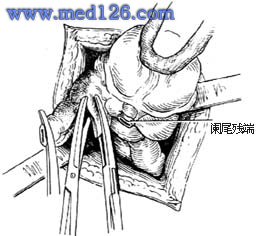 |
| ⑶分段钳夹、切断阑尾系膜 |
| 图3 盲肠后阑尾逆行切除术 |
4.如遇阑尾与大网膜粘连时,应将粘连的大网膜炎性组织一并切除;如与肠管粘连,应仔细分离,切勿盲目硬撕;若与髂动、静脉,输尿管,子宫等重要器官粘连时,更应注意仔细操作,以防血管破裂或脏器穿孔。
5.阑尾切除线应距根部结扎线0.5cm,残端不宜过长或过短。过长可能形成残腔脓肿;过短可因盲肠内张力牵引,使结扎线松脱,漏出粪液,造成腹腔内感染。也有人主张残端不结扎,只作荷包缝合加8字缝合,以免残端肢肿,又无结扎松脱的危险。
6.阑尾残端用石炭酸消毒时,勿涂到浆膜,以免灼伤浆膜,增加术后粘连。
7.阑尾根部结扎线不宜扎得过松或过紧,过松容易滑脱,过紧则可将阑尾扎断,此两种情况均可引起遗留阑尾动脉支出血。
8.荷包缝合与阑尾根部距离不宜过远或过近;过近不易埋入残端,过远可形成较大死腔,易发生残端感染或脓肿。
9.阑尾根部穿孔时,常引起盲肠肠壁炎性改变,明显水肿,不易将阑尾残端埋入荷包缝合线内。可在残端两侧盲肠壁上作间断褥式缝合3~5针,一一结扎,将残端埋入,必要时再将阑尾系膜覆盖加固。
10.对阑尾蛔虫症,应在阑尾切开前刺激阑尾壁,使蛔虫退出阑尾。如不成功,应在切开阑尾后将蛔虫推入盲肠内,再扎紧结扎线,处理残端。一般忌将蛔虫经阑尾断端取出,如免污染腹腔;更不应将蛔虫与阑尾一并结扎。
11.如阑尾位于盲肠后,腹膜外,而且术前已经明确,即可于分开腹横肌之后,小心保护腹膜囊,勿予切开,而完整地将其向内侧推开,从外侧达到腹膜后间隙阑尾所在部位,并切除阑尾。此法对已穿孔的腹膜外阑尾炎更加重要,可使腹腔免受污染。腹膜外间隙要彻底引流。如切开腹膜后才发现阑尾位于腹膜外并已穿孔,此时仍可把腹膜缝合,然后按所述方法处理。
12.术中如发现阑尾病变与体征不符时,应仔细检查盲肠、回肠、输卵管、卵巢、回肠系膜淋巴结及腹腔液体,必要时扩大切口,以求确诊后正确处理。
[术后处理]
病情较轻者勿需特殊处理,术后当日即可坐起,次日可进食,5~6日后即可拆线。病情较重者,酌情补液,禁食,半坐位,使用抗生素等。
[常见术后并发症及处理]
1.腹膜炎及腹腔脓肿 术后体温不降,腹部压痛,反跳痛不减轻,即应考虑有腹膜炎的存在。除继续胃肠减压,输液,纠正水和电解质平衡失调外,应给大剂量抗生素及中药。
如术后5~6日感染症状仍未控制,即可能发生腹腔内脓肿,最常见于盆腔、右髂窝、膈下及肠间,一旦确诊,应即引流。
2.切口感染 术后3~4日体温升高,切口胀痛,可能发生切口感染或化脓,检查如腹壁红肿,压痛明显时,即应拆除1~2针缝线,扩开切口,去除线结,充分引流。个别体弱病人术后可能发生切口裂开,应重新缝合并加减张缝合。长期不愈的窦道,应手术切除。医学 全在.线提供www.lindalemus.com
3.腹腔内出血 术后1~2日内,病人突然出现苍白,脉快,呼吸急促,出冷汗,个别病人大量便血,血红蛋白下降,并有腹胀,应认为有腹腔内出血。试验穿刺证实腹内有出血后,应再次手术,清除积血,寻找出血点,缝扎处理。
4.肠梗阻 多为麻痹性肠梗阻,除作胃肠减压,输液外,还可用中草药治疗,经上述积极处理较久不愈者,可能系机械性肠梗阻,必要时需再次手术。
5.肠瘘 多为在原切口处发生的外瘘,来自盲肠,阑尾残端,常在术后2周左右自行愈合,仅少数病例需行肠瘘闭合术。
6.腹壁瘘管或窦道 较为常见,发生的原因常见者有:①回盲部病变,如局限性肠炎,结核、肿瘤、阿米巴性肉芽肿等致阑尾残端愈合不良;②阑尾未完全切除,仍有部分留于腹腔内;③切口感染,引流不畅,或切口内有线结。慢性瘘管或窦道形成后,需将管道及其周围的疤痕组织一并切除,清除线结等异物。若管道通腹腔,应事先行瘘管X线造影了解管道走径,作好术前准备。